
- Retinopatia Diabetica: Cos’è
- Lo Sviluppo
- Possibili Complicazioni
- I Sintomi
- La Diagnosi
- Trattamento Laser
- Vitrectomia
Il diabete mellito è una malattia ereditaria causata da una alterazione del metabolismo degli zuccheri; la concentrazione nel sangue di uno zucchero chiamato glucosio (glicemia) è superiore rispetto alla norma e necessita costantemente di essere ridotto mediante diete e terapie a base di sostanze ipoglicemizzanti e di iniezioni di insulina.
Il diabete provoca un’alterazione dei vasi sanguigni in tutto il corpo e in particolar modo dei piccoli vasi (capillari), i quali portano sangue ai tessuti e scambiano con essi ossigeno e nutrimenti. I capillari vengono danneggiati a causa dell’interazione tra i costituenti della loro parete e lo zucchero circolante in eccesso nel sangue.La retinopatia diabetica è una manifestazione localizzata del diabete.
Sebbene ogni struttura dell’occhio possa essere interessata dalla malattia diabetica (infezioni ricorrenti della palpebra e delle congiuntive, cataratta, glaucoma, paralisi dei muscoli oculomotori) la retina, ricca di vasi capillari, ne viene particolarmente colpita.Nei paesi sviluppati, la retinopatia diabetica rappresenta la principale causa di cecità in persone tra i 25 e i 60 anni d’età. Il rischio di cecità è 25 volte maggiore nei diabetici rispetto ai non diabetici.
Lo sviluppo della retinopatia è in relazione alla durata della malattia diabetica: non è frequente nei primi 5 anni di diabete, ma è presente nel circa 50% dei pazienti affetti da tale malattia da 10 anni. L’80-90% dei pazienti che soffrono di diabete da 20 anni sono affetti da retinopatia.
La retinopatia diabetica è un’alterazione dei capillari retinici: divenuti più deboli, essi modificano la loro morfologia provocando a lungo termine un’alterazione dei tessuti retinici, i quali, non ricevendo sangue ed ossigeno in quantità sufficiente, degenerano.
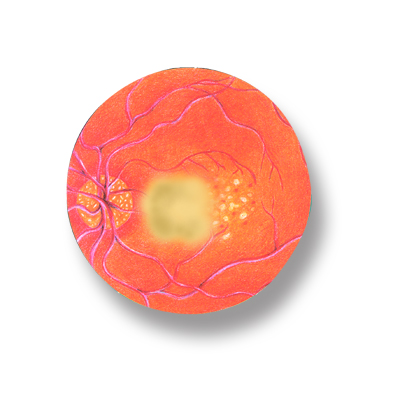
La retinopatia diabetica è caratterizzata da due fasi: quella non proliferante e quella proliferante. Nella retinopatia diabetica non proliferante la retina è caratterizzata da diversi tipi di lesioni.Microaneurismi. Sono dilatazioni più o meno grandi e numerose della parete dei vasi retinici indeboliti, in cui il sangue ristagna.
Edemi. Sono zone di ispessimento della retina, provocate dalla fuoriuscita di plasma (la parte liquida del sangue) dai capillari indeboliti. Essudati duri. Sono sostanze grasse che possono fuoriuscire dai capillari e che si accumulano nella retina formando delle chiazze giallastre.
Emorragie. I capillari possono rompersi riversando sangue nella retina o all’interno del globo oculare, nel corpo vitreo. Aree ischemiche o essudati cotonosi. Sono zone biancastre della retina, dall’aspetto di fiocchi di cotone. Sono provocate dall’interruzione del flusso di ossigeno e di sostanze nutritizie dovuto dall’occlusione di capillari dalla parete troppo spessa
La retinopatia proliferante è caratterizzata dalla proliferazione di piccoli vasi che invadono la retina. Se si verifica l’occlusione di alcuni capillari, le zone limitrofe cercano di sopperire alla mancanza di ossigeno e di sostanze nutritizie producendo altri capillari (neovascolarizzazione).
La struttura di questi neovasi è debole e disordinata: possono rompersi facilmente e dare origine a ripetuti episodi emorragici seguiti dalla formazione di tessuto fibroso (cicatriziale) che contraendosi può esercitare una trazione sulla retina fino a distaccarla.
Nel caso in cui l’emorragia di sangue si estenda al corpo vitreo (emovitreo), i raggi luminosi non riescono più a filtrare attraverso quest’ultimo e a raggiungere la retina. Ciò provoca improvvise perdite della vista.Il distacco di retina provocato dalla retinopatia diabetica è detto trazionale: i neovasi crescono dalla retina verso l’interno dell’occhio sostenuti dall’impalcatura fornita dal corpo vitreo. Durante tale crescita si vengono a formare membrane che aderiscono alla retina provocandone il distacco.I pazienti affetti da diabete possono sviluppare più precocemente di altri una cataratta (opacizzazione del cristallino).La presenza di retinopatia diabetica può scatenare forme di glaucoma (malattia del nervo ottico provocata da un’eccessiva pressione intraoculare) secondario.

Negli stadi precoci, la retinopatia diabetica è in genere asintomatica. Poiché il paziente non avverte alcun sintomo di dolore o sintomi esterni quali rossore agli occhi e secrezioni, i cambiamenti nella retina possono non essere notati, a meno che non vengano riscontrati ad un esame specialistico.
Se la patologia retinica progredisce, l’acutezza visiva (capacità di distinguere oggetti o lettere) può essere compromessa dall’insorgenza di un edema maculare (che interessa la macula) o da episodi di emovitreo legati alla comparsa di neovasi. I sintomi sono variabili a seconda dell’estensione e della localizzazione delle lesioni che interessano i capillari. Generalmente la retinopatia diabetica colpisce per prime le aree periferiche della retina, ma se viene interessata la macula si potrà verificare, anche in fasi precoci, annebbiamento e riduzione della capacità visiva. Improvvise perdite della vista possono essere dovute ad una emorragia intraoculare (emovitreo) o all’occlusione di un grosso vaso (trombosi), che blocca più o meno completamente il flusso di sangue nella retina.
Durante la visita oculistica, lo specialista provvederà ad esaminare la parte centrale della retina mediante l’oftalmoscopio, uno strumento che, grazie a un sistema di lenti, rende possibile l’osservazione diretta della retina.
Fondamentale nella diagnosi delle retinopatie è l’esame fluoroangiografico retinico in quanto permette di studiare dettagliatamente la circolazione sanguigna della retina e della coroide, una specie di “spugna” vascolare posta al di sotto della retina stessa. Esso permette di valutare le iniziali alterazioni retiniche e di accertare la presenza di aree ischemiche (prive di circolazione sanguigna e quindi sprovviste di ossigeno), fornendo, inoltre, le indicazioni indispensabili al trattamento laser. Al paziente viene iniettata nel braccio una sostanza colorante (la fluorescina) che raggiunge in pochi secondi la circolazione retinica: i capillari e le strutture retiniche vengono osservati attraverso un fluorangiografo e fotografati mediante un’apparecchiatura dotata di filtri particolari.
L’angiografia con verde di indocianina è un sistema diagnostico che sfrutta lo stesso principio dell’angiografia con fluorescina, ma permette di evidenziare meglio le fini anomalie retiniche e coroideali.
L’esame ecografico viene effettuato quando l’emovitreo impedisce la visualizzazione dell’interno del bulbo oculare e quando vi sia il sospetto di un distacco di retina. L’ecografia oculare utilizza, infatti, gli ultrasuoni studiare la forma e la posizione delle strutture interne dell’occhio.
TRATTAMENTO LASER
Il trattamento della retinopatia diabetica dipende dalla zona della retina interessata dalla malattia e dalla stadio di degenerazione della stessa. La fotocoagulazione della retina con il laser consente di bloccare le alterazioni vascolari, ridurre l’edema, distruggere i capillari chiusi e saldarne altri che stanno trasudando. Il laser viene usato in tre modi.
1. Il trattamento focale tratta aree specifiche per distruggere le piccole zone danneggiate.
2. Il trattamento a griglia è usato nel caso di edema maculare: viene eseguita una serie di applicazioni concentriche nell’area centrale della retina per favorire il riassorbimento delle sostanze fuoriuscite dai capillari.
3. Con il trattamento panretinico, usato in caso di retinopatia proliferante, il raggio laser colpisce diffusamente le aree periferiche allo scopo di ridurre la crescita di nuovi capillari anomali.
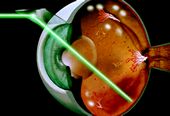
La conseguente ed inevitabile riduzione del campo visivo verrà compensata nel tempo dalla conservazione di un’acutezza visiva centrale, altrimenti minacciata dalle complicazioni più invalidanti della retinopatia diabetica proliferante (emorragia endovitreale, distacco di retina, glaucoma). Il trattamento laser è eseguito in anestesia locale mediante l’istillazione di un collirio anestetico e l’applicazione di una particolare lente a contatto.
L’asportazione del corpo vitreo può essere necessaria nelle fasi più avanzate della retinopatia diabetica, quando nel corpo vitreo si verificano emorragie, crescita di vasi capillari anomali e aderenze fibrose che sollevano e distaccano la retina. L’intervento viene eseguito in anestesia generale.
Una sonda (vitrectomo), inserita attraverso una piccola incisione nella parete oculare, permette di frantumare ed aspirare il corpo vtreo e di tagliare le membrane fibrovascolari per riposizionare la retina distaccata.
Durante lo stesso intervento è possibile cauterizzare i piccoli vasi sanguinanti ed effettuare la fotocoagulazione panretinica mediante l’introduzione di altre sonde.
La gelatina vitreale rimossa viene sostituita con sostanze sintetiche (olio di silicone), che spingono la retina verso la parete esterna dell’occhio.